Một số thành tựu chuyên môn nổi bật trong năm 2017
Ngày đăng: 15/02/2018

Lượt xem: 8658
Năm 2017, Bệnh viện Nhi đồng 2 trải qua nhiều thăng trầm, có nhiều sự kiện biến động, vui buồn xen lẫn. Nhân sự Ban Giám đốc của bệnh viện thay đổi, được trẻ hóa, Giám đốc bệnh viện được Ủy ban Nhân dân Thành phố bổ nhiệm chính thức từ 29/8/2017.
Tuy nhiên, trong năm 2017 vừa qua, dưới sự lãnh đạo của Đảng ủy và Ban Giám đốc của bệnh viện Nhi đồng 2, tập thể nhân viên của bệnh viện đã lập được một số thành tựu chuyên môn nổi bật. Đó là:

1. Cứu sống trẻ sinh non 24 tuần (nặng 660 gram)
Bé gái, chào đời khi mới 24 tuần tuổi thai, nặng 660 gram, bị suy hô hấp nặng. Ngoài các bệnh lý ở phổi do sinh non tháng, bệnh lý nhiễm trùng, rối loạn các chức năng, bé còn kèm thêm bệnh tim bẩm sinh (tồn tại ống động mạch).
Bé phải trải qua phẫu thuật cột ống động mạch khi cân nặng chưa đầy 1 kg. Tuy nhiên, vẫn chưa cai được máy thở cho đến khi bé được điều trị loạn sản phổi. Hết biến chứng này đến biến chứng khác, khi đã tự thở được bằng khí trời thì cũng là lúc bé được phát hiện bệnh lý võng mạc ở trẻ sanh non. Do đó, bé lại trải qua phẫu thuật mắt sau khi hội chẩn với bác sĩ chuyên khoa mắt.
Nhờ quá trình nuôi ăn bằng sữa mẹ sớm, cùng quá trình ấp bé da kề da không quản ngày đêm của ba mẹ, sự chăm sóc yêu thương tận tình của các bác sĩ và điều dưỡng khoa Hồi sức sơ sinh - bệnh viện Nhi Đồng 2, sau gần 4 tháng điều trị, gặp phải nhiều biến chứng nguy hiểm của trẻ sinh non, cuối cùng bé đã tự bú được rất giỏi, cân nặng tăng 2,1kg (hơn 3 lần cân nặng lúc sinh), chiều cao đã được 42 cm, vòng đầu 29 cm, gần bắt kịp trẻ bình thường. Đây thực sự là quả ngọt cho bao nỗ lực bền bỉ của đội ngũ y bác sĩ cùng sự kiên trì và niềm hy vọng không bao giờ tắt của gia đình.
Ngày 29/9/2017, bé đã được xuất viện trong niềm hân hoan của gia đình và tập thể nhân viên khoa Hồi sức sơ sinh bệnh viện Nhi Đồng 2.
.jpg)
.jpg)
Liên kết của bài viết: http://benhviennhi.org.vn/news/detail/4804/ky-tich-cuu-song-tre-non-24-tuan-tai-benh-vien-nhi-Dong-2.html
2. Cắt bỏ thành công khối tá tụy chứa u kích thước lớn (phẫu thuật Whipple) kèm tạo hình tĩnh mạch cửa và tĩnh mạch lách
Bệnh nhi NTTN, 14 tuổi, ở Kiên Giang, bị khối u đầu tụy rất lớn (10 cm) đè ép vào các cơ quan lân cận. Để cắt trọn khối u, BS phẫu thuật phải thực hiện phẫu thuật Whipple. Đây là một phẫu thuật lớn, vô cùng phức tạp chứa nhiều nguy cơ tai biến và biến chứng do cùng lúc phải cắt bỏ nhiều cơ quan trọng khi các cơ quan này bao quanh các mạch máu quan trọng, dễ bị tổn thương khi bóc tách gây nguy hiểm đến tính mạng. Hơn nữa trong trường hợp này khối u quá lớn còn có thể xâm lấn vào mạch máu khiến cuộc mổ phức tạp hơn nhiều lần.
Ngày 15/9/2017, sau 9 tiếng căng thẳng để loại bỏ khối u, ca phẫu thuật đã thành công tốt đẹp – Bệnh nhi chỉ mất 300 ml máu. Bệnh nhi khỏe mạnh, ăn uống tốt, kết quả siêu âm các mạch máu đầu thông tốt. Bé đã được xuất viện. Đây là một kết quả ngoạn mục bởi vì nếu như không có chiến lược tốt, BS phẫu thuật dễ dàng làm vỡ u hoặc chỉ dừng lại sinh thiết u nhưng nguy hiểm hơn là có thể gây tổn thương mạch máu nghiêm trọng khiến bệnh nhi mất máu khó kiểm soát ảnh hưởng đến tính mạng.
.jpg)
Hình CT cho thấy khối u rất lớn chèn ép các cấu trúc xung quanh và hẹp tĩnh mạch cửa
.jpg)
Khối u sau khi cắt trọn gồm đầu tụy, đường mật, tá tràng, hỗng tràng, tĩnh mạch cửa và lách
3. Phẫu thuật thành công ca song sinh dính nhau vùng cùng cụt
.jpg)
07 giờ sáng ngày 23/8/2017 tại Bệnh viện Nhi Đồng 2 đã diễn ra cuộc phẫu thuật cho hai bé song sinh dính nhau vùng cùng cụt. Cuộc phẫu thuật diễn ra từ 7giờ sáng và kết thúc vào lúc 18g35 cùng ngày. Đây là một cuộc phẫu thuật lớn. Ê kíp phẫu thuật gồm Phẫu thuật viên tạo hình, Ngoại thần kinh, Ngoại tiêu hóa và ê kíp Gây mê hồi sức.
Trải qua hơn 11 giờ đồng hồ từ giai đoạn gây mê đến những mũi khâu cuối cùng, ê kíp phẫu thuật bóc tách và tạo hình đã có những giây phút căng thẳng trong phòng mổ khi trường hợp của hai trẻ là thoát vị tủy màng tủy nên việc phẫu tích cực kỳ khó khăn, nhiều lần hơn ban đầu. Tuy nhiên, với sự tận tâm, tài năng và khéo léo của ê kíp phẫu thuật, ca mổ đã thành công.
Một số hình ảnh ca phẫu thuật:
.jpg)
Hình ảnh CT scan của hai bé trước phẫu thuật
.jpg)
Ê-kíp Ngoại thần kinh phẫu thuật bằng kính vi phẫu
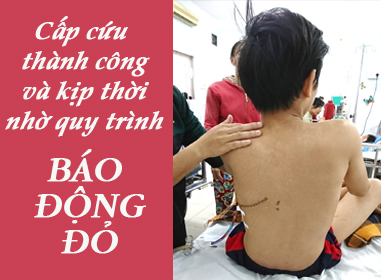
4. Cấp cứu thành công và kịp thời bé trai bị sốc mất máu nhờ quy trình báo động đỏ
Bệnh nhi T.H.T, 14 tuổi, được chuyển đến từ bệnh viện Nhi Đồng Nai trong tình trạng cấp cứu khẩn vì vết thương thấu ngực gây mất máu nhiều không kiểm soát được.
Trước đó, bé T.H.T và bạn đi cắt tràm mướn, có vui đùa chọc ghẹo và làm bạn nổi nóng, phóng kéo cắt tràm vào lưng. Sau khi bị kéo phóng trúng, bé mệt lả người, chảy máu nhiều và lịm dần. Người nhà đưa bé vào bệnh viện cấp cứu và được các y bác sĩ tại bệnh viện nhi Đồng Nai chống sốc tích cực, truyền máu (gần 1 lít) và cấp tốc chuyển lên bệnh viện Nhi Đồng 2.
Tại khoa cấp cứu, sau khi đánh giá tình hình đây là một trường hợp cấp cứu tối khẩn do vết thương thấu ngực gây nên, khả năng tổn thương mạch máu lớn. Ngay lập tức, bệnh viện đã khởi động quy trình "Báo động đỏ". Bệnh nhi nhanh chóng được hồi sức và chuyển ngay lên phòng mổ thám sát nguyên nhân gây tình trạng mất máu trong khoảng thời gian dưới 20 phút. Tại phòng mổ, sau khi mở ngực bệnh nhi, các bác sĩ đã tìm ra nguyên nhân gây chảy máu ồ ạt, không kiểm soát được là do một nhánh mạch máu xuất phát từ động mạch chủ (là mạch máu lớn nhất của cơ thể) bị mũi kéo xuyên đứt rời. Do nằm gần động mạch chủ, áp lực máu đi ra là rất lớn nên dù mạch máu bị đứt là nhỏ nhưng trong khoảng thời gian ngắn, lượng máu mất ra là rất lớn. Sau khi khâu cột mạch máu này lại thì máu ngưng chảy, huyết áp của bệnh nhi được kiểm soát, các bác sĩ phẫu thuật tiếp tục lấy ra hết các khối máu đông, khâu lại các mô mềm và màng phổi bị rách và truyền thêm gần 1 lít máu cho bé trong suốt cuộc phẫu thuật.
Trường hợp này là vết thương thấu ngực, nhìn đường vào rất nhỏ, chỉ khoảng vài cm nhưng hậu quả thì khôn lường do vùng ngực có nhiều mạch máu lớn và các cơ quan quan trọng. Trong trường hợp này, nếu mũi kéo xê dịch thêm vài cm về phía trong cột sống thì sẽ gây thủng rách động mạch chủ ngực và khả năng cứu sống bé là thấp do máu chảy nhanh, ồ ạt, không kiểm soát được... Thành công của ca mổ ngoài chuyên môn ra còn có sự phối hợp của các khoa phòng có liên quan thực hiện đúng quy trình báo động đỏ.
Quy trình báo động đỏ là quy trình phối hợp cấp cứu khẩn cấp để các khoa phòng liên quan kịp thời xử trí những trường hợp bệnh lý nặng và phức tạp, có nguy cơ tử vong cao. Khi có báo động đỏ các bác sĩ cấp cứu sẽ phối hợp cùng bác sĩ khoa ngoại, hồi sức, gây mê đánh giá tình hình bệnh nhân và chuyển lên phòng mổ trong thời gian ngắn nhất, đôi khi vừa hồi sức vừa phẫu thuật để đạt được phần quan trọng nhất là giữ và cứu được tính mạng bệnh nhi. Toàn bộ thời gian hồi sức và chuyển lên phòng mổ thông thường sẽ dưới 20-30 phút tùy tình trạng cấp cứu của bệnh nhi.
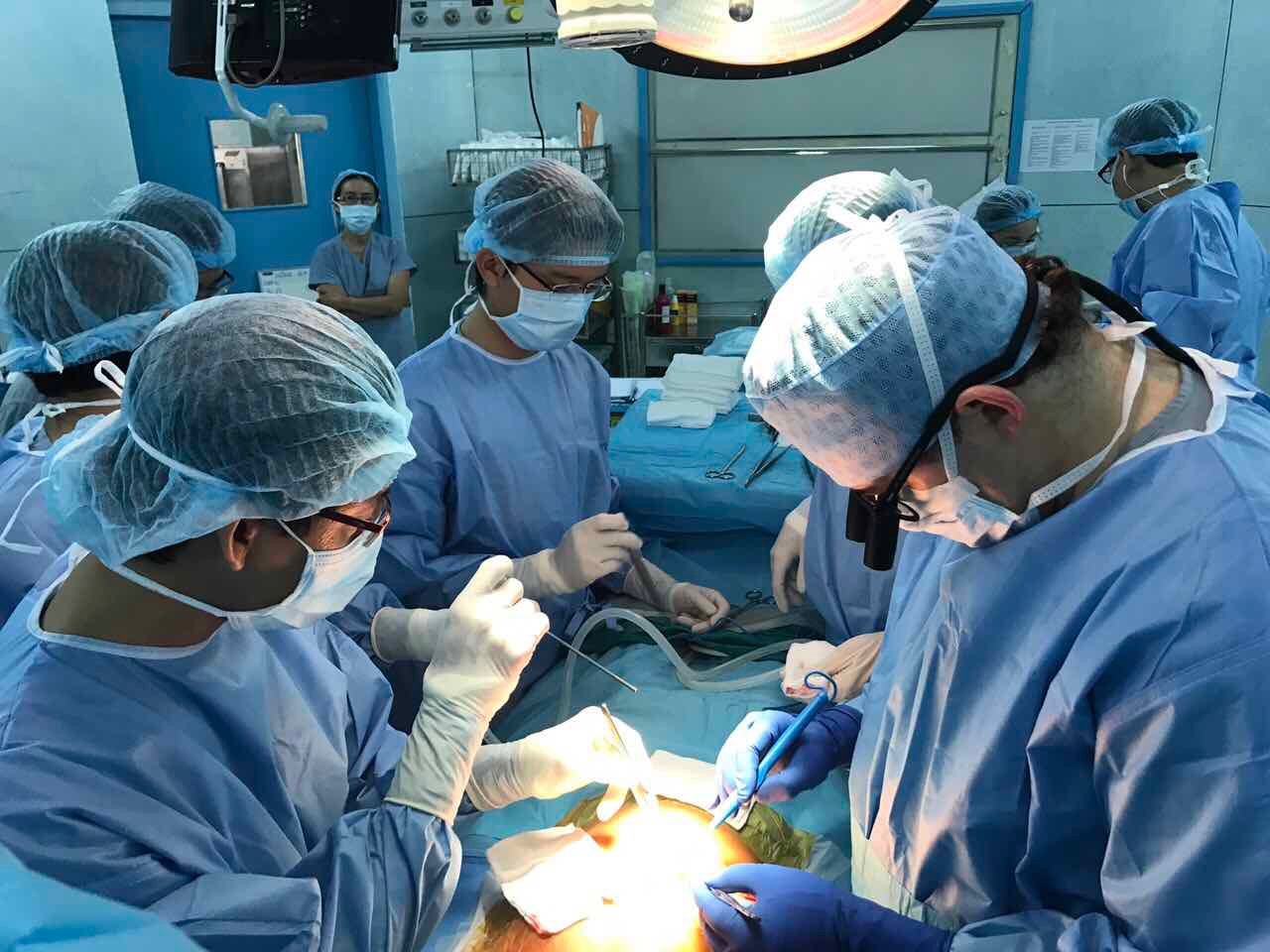
5. Ghép gan thành công ca thứ 11
Sau quá trình chuẩn bị từ tháng 9/2016, sáng ngày 28/3/2017 tại Bệnh viện Nhi Đồng 2 đã diễn ra ca ghép gan lần thứ 11.
Bệnh nhi được ghép gan là bé D.G.K sinh ngày 24/5/2007 và người cho gan là mẹ của bé. Bé được chẩn đoán xơ gan, tăng áp cửa/teo đường mật đã phẫu thuật Kasai. Đây là ca ghép gan trên người cho sống lần thứ 11 diễn ra tại bệnh viện Nhi Đồng 2
Với sự chuẩn bị và phối hợp kỹ càng của các ê-kíp phẫu thuật, gây mê là các bác sĩ trong và ngoài bệnh viện, cùng sự cố vấn của các giáo sư, chuyên gia đầu ngành về ghép tạng trẻ em như GS.BS Trần Đông A, các giáo sư đến từ Bỉ, ca ghép gan kéo dài từ 7g sáng đến 21g ngày 28/3/2017.
Chiều ngày 17/4/2017, đại diện cho ê kíp ghép gan, GS.BS Trần Đông A-cố vấn chính của ê kíp phẫu thuật công bố Bệnh viện Nhi đồng 2 đã ghép gan thành công từ người mẹ cho con trai 10 tuổi. Đây là ca ghép gan thứ 11 tại Bệnh viện Nhi Đồng 2, là một ca ghép gan khá phức tạp và phương pháp mổ khác với những ca ghép trước đây. Đây là một ca ghép gan đặc biệt với những khó khăn trước ghép từ hai phía, người cho và người nhận. Gan trái của mẹ bệnh nhi có 2 động mạch gan, cực kỳ khó lấy và phức tạp. Các bác sĩ đã phải cân nhắc rất lâu vì nếu phải nối 2 lần động mạch sẽ rất khó và vướng, việc bóc tách gan phải diễn ra thật kỹ. Bệnh nhi bị tăng áp lực động mạch cửa khiến lá lách to bất thường làm cho tiểu cầu giảm rất thấp, khả năng sẽ khó đông máu. Nhưng, cũng không thể truyền quá nhiều tiểu cầu cho bệnh nhi, vì nếu truyền quá nhiều, khi phẫu thuật dễ gây ra tắc mạch. Thêm vào đó, bệnh nhi được phẫu thuật Kasai từ trước đó rất lâu khiến phần gan dính vào cơ hoành làm cho việc bóc tách rất lâu. Đồng thời bệnh nhi 10 tuổi nên thể tích gan ghép lớn hơn so với trẻ nhỏ. Để thực hiện ca ghép gan này, từ tháng 10/2016 tập thể y bác sĩ Bệnh viện đã tiến hành hội chẩn chuẩn bị đầy đủ cho bệnh nhi về mặt dinh dưỡng, chủng ngừa, tâm lý và thực hiện các xét nghiệm tầm soát cần thiết. Vào ngày thứ 6 sau ghép bệnh nhi gặp phải biến chứng tràn dịch dưỡng trấp. Biến chứng này đã được tiên liệu và xử trí kịp thời, bệnh nhi hồi phục trong 1 tuần với chế độ ăn thích hợp. Ăn không béo và bổ sung MCT.
Sau 20 ngày sau ghép bệnh nhi không còn vàng da, không sốt, lên cân, ăn uống ngon miệng. Các xét nghiệm và siêu âm gan trở vể tương đương người bình thường. Về phía mẹ bệnh nhi, sau 10 ngày, mẹ bệnh nhi đã hồi phục và xuất viện, ăn uống bình thường.
Một số hình ảnh:

Liên kết bài viết: http://benhviennhi.org.vn/news/detail/4581/benh-vien-nhi-Dong-2-cong-bo-ghep-gan-thanh-cong-ca-thu-11.html
6. Phẫu thuật cứu sống cháu bé bị suy tim, hở van 2 lá nặng
Bệnh viện Nhi đồng 2 đã cứu sống một bệnh nhi bị suy tim cấp nặng, hở van 2 lá nặng do đứt dây chằng lá sau van 2 lá. Đó là cháu N.T.N.Đ. 5 tuổi, ngụ ở tỉnh Ninh Thuận.
Cháu Đ. được Bệnh viện tỉnh Ninh Thuận chuyển đến Bệnh viện Nhi đồng 2 trong tình trạng khó thở và suy tim nặng. Tại khoa Cấp cứu của Bệnh viện Nhi đồng 2, bệnh nhi được chẩn đoán bị suy tim cấp và hở van 2 lá nặng do đứt dây chằng van 2 lá. Bệnh nhân có biểu hiện suy tim nặng phải được hỗ trợ thở máy, từ nội khí quản liên tục trào bọt hồng, tim ngày càng to hơn, biểu hiện phù phổi ngày càng nặng, huyết áp không kiểm soát được, không đáp ứng điều trị với nội khoa. Các bác sĩ đã hội chẩn và đi đến quyết định phải phẫu thuật cấp cứu cho bệnh nhân.
Trong lúc phẫu thuật, các bác sĩ thấy bệnh nhân bị đứt dây chằng lá sau van 2 lá gây hở van 2 lá nặng. Các bác sĩ phải tạo hình vòng van 2 lá và tạo hình dây chằng bị đứt bằng vòng van nhân tạo cho bệnh nhân. Sau 3 ngày hồi sức sau phẫu thuật, cháu đã cai được máy thở, ăn uống được.
Được biết trước đó cháu Đ. đã được chẩn đoán bị Hội chứng Marphan, có hở van 2 lá trung bình, đang điều trị nội khoa. Trong lần bệnh này, bệnh nhi có biến chứng đứt dây chằng lá sau cấp tính gây suy tim và phù phổi cấp nặng, nếu không được các bác sĩ của Bệnh viện Nhi đồng 2 điều trị và phẫu thuật kịp thời sẽ dẫn đến tử vong.


Đăng bởi: Ban Biên Tập
Các tin khác

Lần đầu tiên nội soi trên xương mu giải quyết bế tắc niệu quản cho bé sơ sinh 1 tháng tuổi 23/01/2025




.jpg)




(1).png)

.jpeg)


(1).png)

.jpg)

.jpg)


.jpg)

.png)
.png)

.png)
.png)


